Pesquisadores descobriram a principal fonte de dor em pacientes com
fibromialgia, e ao contrário do que muitos acreditam, não derivam do
cérebro. Os resultados marcam o fim de um mistério de décadas sobre a
doença, que muitos médicos acreditavam ser fruto da imaginação dos
pacientes.
O mistério da fibromialgia deixou milhões de pessoas que sofrem à
procura de esperança em medicamentos para a dor. Até recentemente,
muitos médicos pensavam que a doença era “imaginária” ou psicológica,
mas os cientistas agora revelaram que a principal fonte de dor resulta
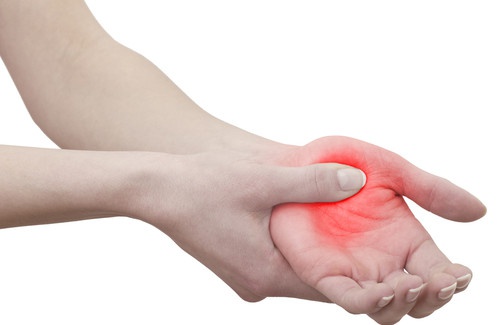
de um excesso de fibras nervosas sensoriais presentes ao redor dos vasos
sanguíneos localizadas na palma das mãos.
A descoberta pode levar a novos tratamentos e talvez até mesmo a uma
cura total no futuro, trazendo alívio para milhões de pessoas suspeitas
de ter essa doença.
Para resolver o mistério da fibromialgia, os pesquisadores
concentraram a atenção na pele da mão de uma paciente que tinha uma
falta de fibras nervosas sensoriais, que causavam uma reação reduzida à
dor.
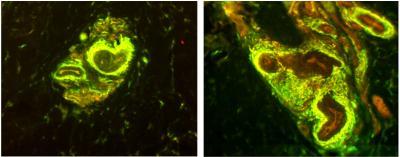
Eles então pegaram amostras da pele das mãos de pacientes com
fibromialgia, e foram surpreendidos ao encontrar uma quantidade
extremamente excessiva de um determinado tipo de fibra nervosa.
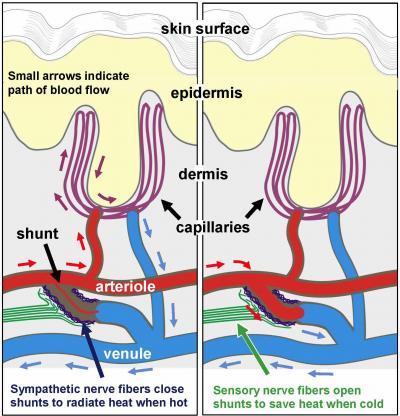
Anteriormente os cientistas pensavam que essas fibras fossem apenas
responsáveis por regular o fluxo de sangue, e que não desempenhassem
qualquer papel na sensação de dor, mas agora eles descobriram que há uma
ligação direta entre estes nervos e a dor corporal generalizada.
A descoberta também pode resolver a questão persistente de porque
muitos doentes têm mãos extremamente dolorosas, bem como outros “pontos
sensíveis” em todo o corpo, e porque o tempo frio parece agravar os
sintomas. Além de sentir dor profunda generalizada, muitos pacientes com
fibromialgia também sofrem de fadiga debilitante.
O neurocientista Dr. Frank L. Rice explicou: “Nós anteriormente
pensávamos que estas terminações nervosas só estivessem envolvidas na
regulação do fluxo sanguíneo em um nível subconsciente, mas agora temos
evidências de que as terminações dos vasos sanguíneos também podem
contribuir para o nosso sentido consciente do toque, e também da dor “,
disse Rice.
“Este fluxo de sangue mal administrado pode ser a fonte de dores
musculares e da sensação de fadiga nos pacientes com fibromialgia.”
Os tratamentos atuais para a doença não trouxeram alívio completo
para os milhões de pessoas que sofrem. Terapias incluem analgésicos
narcóticos; medicamentos anti-convulsivos, anti-depressivos e conselhos,
mesmo simples, tais como “dormir mais e exercitar regularmente.”
Agora que a causa da fibromialgia foi identificada, os pacientes estão ansiosos para uma eventual cura.
Outros assuntos...
A fibromialgia é considerada uma das síndromes crônicas mais dolorosas
de nosso tempo, com sintomas que podem afetar seriamente a qualidade de
vida dos pacientes, pois afeta todo o sistema músculo-esquelético.
O termo “fibromialgia”, criado em 1976,
deriva da conjunção das palavras “fibro” (fibra ou tecido conjuntivo, em
latim) com os vocábulos gregos “mi” (músculo) e “algia” (dor). Mas só
foi reconhecida como uma doença pela Organização Mundial de Saúde em
1992.
A doença é associada a uma grande
variedade de sintomas, tanto físicos, como fatiga persistente e
distúrbios do sono, quanto mentais, como ansiedade e depressão.
Embora afete apenas uma parcela mínima da
população, nos países onde há um acompanhamento mais próximo dos
pacientes, seus efeitos a tornam digna de análise e atenção da
comunidade médica.
O médico Fernando A. Rivera, da Clínica
Mayo de Jacksonville, Flórida, membro do Colégio Médico dos Estados
Unidos e docente da Escola de Medicina associada à Mayo, revela o que é
verdade e o que é mito sobre esta doença.
O que é a fibromialgia?
Rivera – A definição mais
aceita atualmente diz que a fibromialgia é uma dor generalizada,
crônica, no sistema músculo esquelético, devido a um transtorno do
sistema nervoso central na percepção da dor, ocasionando hiperalgesia e
alodinia. Em termos mais simples, a hiperalgesia ocorre quando um
estímulo, que normalmente é doloroso, provoca uma dor ainda maior no
paciente; a alodinia, por sua vez, significa sentir dor por estímulos
que normalmente não deveriam provocá-la.
A origem da doença é conhecida?
Rivera – Até agora só se
conseguiu saber que o surgimento e a intensificação dos sintomas da
fibromialgia podem estar relacionados a fatores estressantes, tanto
físicos quanto emocionais.
Que percentagem da população é afetada pela fibromialgia?
Rivera – Em nível
mundial, diz-se que a prevalência está entre 2% e 3%, ainda que se tenha
taxas de 5% a até cerca de 10% em atendimento primário. Nos Estados
Unidos, a porcentagem é similar: em torno de 2% da população sofre a
doença, sendo mais frequente entre as mulheres, à razão de nove por um
em comparação com os homens. Calcula-se que cerca de 10 milhões de
norte-americanos têm fibromialgia.
O que se entende por dor generalizada?
Rivera – Em 1990, a
Sociedade de Reumatologia dos Estados Unidos definiu “dor generalizada”
como a que ocorre nos dois lados do corpo, esquerdo e direito, tanto
acima quanto abaixo da cintura, além de dor esquelética axial, isto é,
afetando a coluna cervical, a parte anterior do tórax, a espinha
torácica ou a parte baixa das costas. Além disso, o paciente deve sentir
dor em pelo menos 11 de 18 pontos predeterminados, denominados “pontos
sensíveis”, que respondem dolorosamente quando apalpados. Entre esses
pontos, podemos citar a base do pescoço, o cotovelo, a parte medial dos
joelhos próxima à articulação, e os glúteos.
Que tipo de toque provoca essa resposta de dor?
Rivera – Quando é
aplicada uma força aproximada de 4 quilos. Para um ponto sensível ser
considerado positivo à dor, o paciente deve declarar que a palpação
efetivamente lhe causou dor, tendo em conta que “doloroso” não é o mesmo
que “sensível”.
Mas pode se tratar de um trauma passageiro?
Rivera – Não é assim.
Pacientes com dor generalizada e sensibilidade em pelo menos 11 dos 18
pontos e que sentem essa dor por um período mínimo de três meses sofrem
de fibromialgia. O diagnóstico clínico da fibromialgia também não é
descartado se o paciente tem um segundo distúrbio clínico – como de
origem psiquiátrica, que podem ter efeitos físicos, como crises de
pânico, ansiedade, depressão, anorexia nervosa, hipocondria, etc.
Pode ocorrer um diagnóstico de fibromialgia, no caso de algum outro problema?
Rivera – Em 2010, a
Sociedade de Reumatologia dos Estados Unidos concluiu que, para
confirmar o diagnóstico da fibromialgia, o paciente tem que apresentar
três fatores:
a) Ter um índice de dor generalizada de 7
(em escala de 0 a 19) e índice 5, em escala de gravidade sintomática de 9
pontos; ou índice de dor entre 3 e 6, porém com escala de gravidade
sintomática de 9 pontos;
b) Ter tido esses sintomas, na mesma intensidade, por pelo menos três meses;
c) Não ter algum outro problema que possa
ser a origem da dor. A equipe médica deve fazer um diagnóstico
diferencial, para descartar outras patologias que possam ser confundidas
com a fibromialgia, como a polimialgia reumática, infecções virais,
artrite reumatoide em fase inicial, déficit severo de vitamina D,
tumores cancerosos malignos, entre outros.
A fibromialgia tem sintomas associados?
Rivera – Sim. Por
exemplo, a fibromialgia pode causar embaralhamento do cérebro, que
consiste em problemas de raciocínio e memória; dores de cabeça ou
enxaquecas; hipersensibilidade à luz, aos sons, odores e temperatura;
cólon e bexiga irritáveis; dor pélvica, dor na articulação
temporomandibular (a articulação entre o osso temporal do crânio e a
mandíbula, responsável pela função mastigatória). Também podem ocorrer
náuseas, parestesia (sensação de adormecimento e formigamento), perda do
equilíbrio e infecções crônicas ou recorrentes, como sinusite ou
infecção respiratória alta, a que afeta o trato respiratório superior
(nariz, seios nasais, laringe, faringe). Outros fenômenos que causam
fatiga no paciente são os distúrbios do sono e a “síndrome das pernas
inquietas”, que é, basicamente, sentir dor nas pernas durante a noite e
fazer movimentos involuntários para tratar de aliviá-la, o que afeta
mais frequentemente pessoas de meia idade e idosos.
Exames de laboratório podem ajudar o paciente?
Rivera – Ainda que não
haja biomarcadores específicos para indicar a presença da fibromialgia, é
útil pedir um hemograma completo, que inclua a velocidade de
sedimentação globular e o nível de proteína C reativa. Esta se eleva
quando há inflamação no organismo, ainda que não haja indicação de sua
localização exata. Também convém pedir outros exames, como teste da
função da tireoide, nível da vitamina D, painel metabólico completo,
testes-padrão de detecção do câncer (antígeno específico da próstata,
por exemplo). Um eletrocardiograma, em caso de fatiga extrema, assim
como uma tomografia articular, se houver suspeita de sinovite, ou seja,
irritação na membrana que cobre as articulações.
Se um clínico geral suspeita que
um paciente tem fibromialgia, a quais especialistas deve encaminhá-lo,
para confirmar ou não o diagnóstico inicial?
Rivera – Como os sintomas
são tão variados, já que não há uma causa específica que desencadeia a
fibromialgia, uma vez que não é possível diagnosticá-la por qualquer
método laboratorial e clínico, ou radiográfico, é necessário dar ao
problema um enfoque multidisciplinar, que inclua informações de
reumatologista, especialista em medicina da dor e também psiquiatra ou
psicólogo.
Como se trata a fibromialgia?
Rivera – Com terapia não
farmacológica e/ou farmacológica. A terapia não farmacológica consiste
em educar o paciente para melhorar sua atual condição de vida. Fazer
exercícios de baixo impacto (aeróbico, natação) de forma regular,
terapia física e terapia cognitivo-comportamental. Deve considerar ainda
terapias que envolvem o corpo e a mente, como ioga, tai-chi ou qigong,
meditação com respiração rítmica, terapias complementares, como
massagens e acupuntura, trabalho criativo (arte, música, dança). Em
suma, é preciso fomentar a própria capacidade de cada indivíduo de se
recuperar física e emocionalmente, depois de um efeito contrário,
traumático ou nocivo.
A terapia farmacológica considera
antidepressivos tricíclicos, como amitriptilina e ciclobenzaprina;
inibidores da recaptação da serotonina e norepinefrina, como duloxetina e
milnacipran; inibidores seletivos da recaptação de serotonina (não há
clareza com respeito a quais; há informações contraditórias); e agentes
antiepilépticos, como pregabalina ou gabapentina, que ainda não foram
aprovados pela FDA (órgão que controla a comercialização de medicamentos
e alimentos nos EUA) para tratamento da fibromialgia.
Fonte: http://acritica.uol.com.br